Дети, которых не лечат
Можно ли реформировать интернаты для детей с умственной отсталостью
Воспитанники российских детских домов-интернатов для детей с умственной отсталостью (ДДИ) лишены качественной медицинской помощи: их не лечат, не оперируют, а многим детям даже не ставят диагнозы. По сути, ДДИ — это детский ГУЛАГ в России XXI века. Общественные организации и родительское сообщество требуют реформы этих учреждений. Можно ли вообще их реформировать, выясняла спецкорреспондент “Ъ” Ольга Алленова.
На томографию за 500 километров
У мальчика большая голова из-за гидроцефалии и очень худые тело, руки и ноги. Он похож на инопланетянина, только выразительные черные глаза смотрят по-земному — грустно и обреченно. Ему семь, родился с диагнозом гидроцефалия, мама оставила его в больнице, когда врачи сказали, что помочь ребенку нельзя. Вообще гидроцефалию давно лечат, но Матвею не повезло. Ему было полгода, когда он отправился «доживать» в дом ребенка — и доживал шесть с половиной лет.
Весной 2019 года его увидели специалисты благотворительного фонда «Дорога жизни». Эта уникальная команда волонтеров, сотрудников фонда и врачей ездит по самым отдаленным сиротским учреждениям в стране, находит там никому не нужных, больных, доживающих детей, везет их в Москву, лечит и возвращает к жизни.
Матвей приехал в Москву в мае 2019 года и провел в столице почти год. Его долго обследовали в НИКИ педиатрии имени Вельтищева. Выяснили, что у него белково-энергетическая недостаточность первой степени, из-за которой его организм плохо усваивает пищу, и заболевание почек. Мальчику установили гастростому и подобрали специальное питание. Известный российский детский нейрохирург Дмитрий Зиненко, давно работающий с благотворительным фондом «Дорога жизни», установил шунт в головной мозг Матвея, чтобы его голова больше не росла. Многим детям с запущенной гидроцефалией Зиненко проводит операции по уменьшению головы, но Матвей такую операцию может не пережить: его слабые почки не справятся с большой кровопотерей.
Несколько месяцев после операции Матвей жил в Елизаветинском детском хосписе, который является партнером фонда «Дорога жизни»: его нужно было выхаживать, кормить, реабилитировать. Сейчас он окреп, поправился, набрав за несколько месяцев более 8 кг, и 17 марта отправился в родной интернат с врачебными рекомендациями и запасом специального питания на первое время. Вмешательство фонда и московских врачей продлило ему жизнь, теперь его организм будет лучше справляться с болезнями и инфекциями.
Но если бы медицинская помощь была доступна для мальчика в раннем возрасте, он уже мог бы сидеть, а возможно, даже ходить — многие дети с компенсированной гидроцефалией ведут самую обычную жизнь. Возможно, у Матвея даже появилась бы семья.
«Нас очень волнует медицинская помощь в интернатных учреждениях как для детей, так и для взрослых,— говорит директор московского Центра лечебной педагогики (ЦЛП) Анна Битова.— За последние годы детей из ДДИ стали возить в школы, учить, и на этом фоне стало особенно заметно, как мало делает для них система здравоохранения».
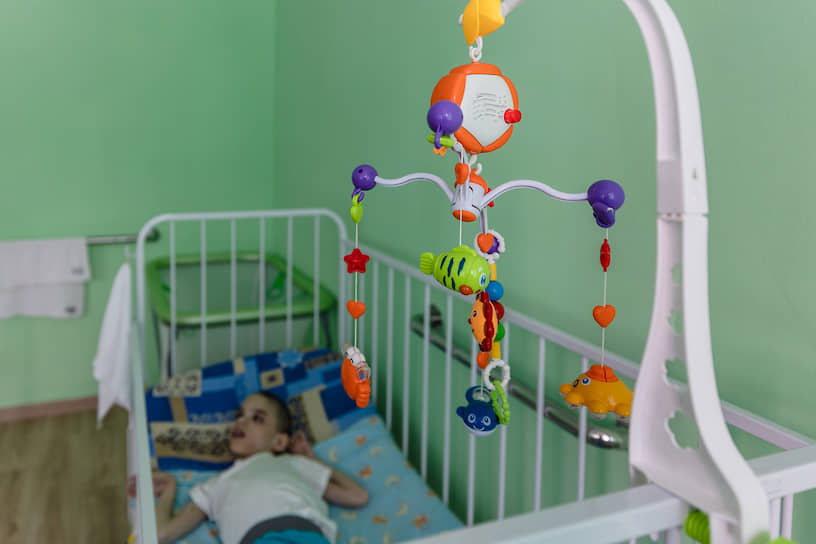
Фото: Благотворительный фонд «Дорога жизни»
Фото: Благотворительный фонд «Дорога жизни»
Битова несколько лет ездит со специалистами ЦЛП по российским интернатам, чтобы помочь учреждениям увидеть ошибки и наладить работу. И каждый раз сталкивается с детьми, которых не лечат. «Практически в каждом интернате есть дети с неоперированной расщелиной твердого неба,— говорит она.— Такие операции должны были сделать им в младенчестве. По сути, это дырка во рту — пища попадает в дыхательные пути, это грозит инфекциями, удушьем, это, в конце концов, негигиенично и некрасиво, и дети от этого очень страдают. У меня много вопросов, почему такие операции им не делают. В некоторых регионах что-то пытаются исправлять — например, в Кировской области таких детей стали оперировать, но в большинстве регионов не делают ничего».
По мнению Битовой, в медучреждениях к воспитанникам ДДИ относятся как к детям второго сорта: «В одном регионе мы уговаривали руководство интерната отправить на обследование детей с расщелиной твердого неба, в итоге их отправили в областную больницу, но там сочли оперативное лечение "нецелесообразным". Я не верю, что это на самом деле нецелесообразно. Но я знаю, что к детям с умственной отсталостью относятся так, как будто им ничего не нужно».
Другой проблемой, по ее мнению, является удаленность ДДИ от крупных городов и медицинских центров.
«ДДИ должны сотрудничать с медицинскими учреждениями, расположенными поблизости, но так как большинство ДДИ находятся в удаленных от больших городов местах, то качественная медицина им не доступна,— согласна с директором ЦЛП руководитель благотворительного фонда "Дорога жизни" Анна Котельникова.— Часто ДДИ находится в каком-то поселке и ближайшее медучреждение — это областная больница. Мы были в городе Петровск-Забайкальский — в местной больнице, как нам признались врачи, нет даже спирта для проведения операций. Нет антибиотиков. Наши врачи всегда приезжают официально, об их приезде знает местный минздрав, и назначения, которые делают наши врачи, абсолютно официальные, и местные врачи должны их выполнять. Но они не могут это делать. В Петровске-Забайкальском невозможно сделать ребенку КТ (компьютерную томографию.— “Ъ”). Доктор Зиненко обследовал ребенка в местном ДДИ, ему важны были снимки, но, чтобы сделать КТ, нужно было ехать в Читу, за 500 км. Это реальность, в которой живут дети и сотрудники этих удаленных от цивилизации учреждений. Поэтому мы ездим в такие отдаленные детские интернаты, а их около 130 по стране».
В конце прошлого года в НИКИ педиатрии имени академика Вельтищева поступила девочка-сирота из далекого регионального ДДИ — семилетняя Руслана. Она с рождения жила с врожденными пороками развития, черепно-мозговой грыжей, шунтозависимой гидроцефалией и огромной опухолью между головой и нижней частью спины. Не жила, а существовала на грани жизни и смерти. «Нам сказали, что ребенок нетранспортабельный, она практически не могла шевелить головой,— вспоминает Котельникова.— Нейрохирург Дмитрий Юрьевич Зиненко провел операции, удалил опухоль, сейчас Руслану потихоньку вертикализуют и реабилитируют, качество ее жизни существенно улучшилось».
Психотропные препараты вместо обезболивания
С фондом «Дорога жизни» работают 14 докторов разной специализации из федеральных медицинских центров: педиатры, ортопед, сурдолог, офтальмолог, нейрохирурги, дефектолог, клинический психолог, психиатр, нутрициолог, диетолог, реабилитолог — все они выезжают с представителями фонда в региональные ДДИ и дома ребенка. «Наши выезды — это не просто диспансеризация,— говорит Котельникова.— Наша задача — сделать скрининг состояния тех детей, у которых болезнь уже запущена».
В феврале группа московских врачей из фонда «Дорога жизни» второй раз за последний год побывала в городе Нижняя Тура Свердловской области.
Врач-реабилитолог Александр Фокин, осмотревший 20 детей, рассказал потом в отчете для благотворительного фонда, что у всех 20 детей были контрактуры — это значит, что из-за отсутствия технических средств реабилитации, несменяемого, неудобного положения ребенка в кровати его тело деформируется, он испытывает боль. Ортопедической обуви в учреждении, по словам врача, нет или она «совершенно убитая». Необходимая медицинская помощь тяжелобольным лежачим детям не оказывается, рентген тазобедренных суставов не проводится вообще.
По словам врача-педиатра Натальи Гортаевой, в интернате нет своего педиатра и всю его работу выполняет фельдшер: «Обычный педиатрический прием проводится только на диспансеризации один раз в год, что для детей, которые имеют патологии разных органов и систем одновременно, недопустимо». Доктор отмечает, что примерно 10% детей в учреждении страдают белково-энергетической недостаточностью — они нуждаются в установке гастростом и назначении лечебного питания.
Детский психиатр Ольга Атмашкина наблюдала у воспитанников учреждения «тотальную педагогическую запущенность», а невролог Григорий Кузьмич, посетивший этот интернат дважды, сообщил, что в прошлый раз осмотрел 17 детей, но его рекомендации были выполнены учреждением только на «5–10%», поэтому улучшения наступили лишь у двух детей. Девочка с диагнозом spina bifida вообще находится в критическом состоянии: ей ставят катетер раз в сутки перед сном, хотя показано не меньше трех. По словам врача ультразвуковой диагностики Ивана Кротова, почки ребенка в очень плохом состоянии.
Врач-офтальмолог Раиса Васильева констатирует, что в ДДИ в Нижней Туре очень много слепых и слабовидящих детей. В целом 70% детей нуждаются в очках и могут считаться слепыми и слабовидящими, полагает врач.
«В этом учреждении раньше не проводилась очковая коррекция детям,— говорит Васильева,— после моих назначений были закуплены правильные очки, дети начинают их носить, но необходим контроль, а его нет — на 20 детей одна воспитательница и две нянечки, а постовая медсестра — одна на 70 человек». По словам Васильевой, некоторым детям нужно протезирование — оно проводится только в Екатеринбурге, и для детей из ДДИ недоступно.
Врачи, посетившие интернат, пришли к выводу, что поблизости нет никаких медучреждений, которые могли бы оказывать детям в этом ДДИ квалифицированную помощь. В 2019 году лишь восемь детей из интерната прошли обследование и лечение в Екатеринбурге.
Руководство интерната, в свою очередь, рассказало врачам, что в учреждении не хватает персонала: на 115 детей тут работает 150 сотрудников, основная часть которых работает в режиме «сутки через трое», и больше ставок регион не дает. Директор в разговоре с московскими врачами признал, что тяжелое положение детей в интернате связано с его удаленностью от регионального центра: в городе нет квалифицированных врачей. К тому же младший медперсонал приезжает сюда из других населенных пунктов, поэтому изменить график сменной работы нельзя.
Анна Котельникова, рассказывая “Ъ” о своих впечатлениях от поездок в региональные ДДИ, отмечает, что ее поразило «катастрофическое состояние зубов практически у всех воспитанников»:
«Зубы черные, гнилые, с дырами. Даже у четырехлетних, самых маленьких детей в ДДИ очень плохие зубы. Стоматологическая помощь для большинства детей в ДДИ недоступна».
Директор фонда «Дорога жизни» Анна Котельникова
Фото: Благотворительный фонд «Дорога жизни»
Директор фонда «Дорога жизни» Анна Котельникова
Фото: Благотворительный фонд «Дорога жизни»
Эту проблему подтверждает и Анна Битова: «Стоматологическая помощь для детей с нарушениями развития — это огромная проблема. Многим детям нужно лечение зубов под наркозом, для этого при стоматологической клинике должны быть стационар и анестезиолог. Это в нашей стране проблема. Еще два года назад мы стали поднимать этот вопрос, Минздрав издал приказ, и теперь практически в каждом регионе есть места, где должны лечить зубы под наркозом. В некоторых регионах это стали делать в единичных случаях. Но вот пример: недавно мы были в ДДИ, и нам сказали, что нескольким детям пролечили зубы. Я спросила, лечат ли детей в отделении милосердия (в отделениях милосердия живут маломобильные дети, которые не могут ходить и ухаживать за собой.— “Ъ”), и мне сказали, что, нет, не лечат, потому что такая стоматологическая больница есть только в областном городе за 200 км от интерната. Оказалось, что 40 детей из отделения милосердия экстренно нуждаются в стоматологической помощи. Когда весь рот в кариесе, ребенку больно, он чаще болеет, потому что более подвержен инфекциям.
В одном учреждении мне сказали: «Если ребенок очень мучается, мы вырываем ему зуб». И я поняла, почему к 18 годам у детей в ДДИ нет третьей части зубов»
Еще в сентябре прошлого года об этой проблеме рассказывала главный внештатный детский психиатр департамента здравоохранения города Москвы, руководитель отдела неотложной психиатрии и помощи Центра имени Сербского Анна Портнова. На встрече с представителями общественных организаций в Центре имени Сербского Портнова и другие сотрудники этого медицинского учреждения рассказывали о предварительных результатах обследования детей и взрослых с особенностями развития, живущих в ДДИ и ПНИ (психоневрологических интернатах). Осмотрев более трети детей, живущих в ДДИ, и их медкарты (всего 8,5 тыс.), специалисты пришли к выводу, что качественная медпомощь этим детям недоступна, болевой синдром у них не лечат, а вместо лечения боли назначают психотропные препараты.
Из выступления Анны Портновой в Центре Сербского в сентябре 2019 года:
— Детям с особенностями развития нужна стоматологическая помощь на особых условиях — лечение зубов под наркозом. В регионах такая услуга населению не оказывается в принципе, а ребенок с особенностями развития тем более такой помощи не получает, хотя у него есть на это приоритетное право. Поэтому дети с заболеваниями зубов, особенно безречевые, с явными кариозными полостями, с воспаленными деснами, ведут себя хуже, чем другие дети: они капризные, они плохо спят, плачут. И очень часто психиатром это расценивается как нарушение поведения — он делает соответствующее назначение. А все дело просто в плохом соматическом состоянии. То же касается и отсутствия неврологической помощи. В ДДИ достаточное количество детей с ДЦП со спастическим синдромом. Практически нигде в интернатах я не видела детей, которые получают антиспастическую и антиболевую терапию. Дети с хроническим болевым синдромом, с тяжелой спастикой не получают соответствующее протоколу лечение. Поэтому у них также очень тяжелое психическое состояние и они перегружаются психотропными препаратами.
«С самого начала наш фонд считал своей задачей помогать детям-сиротам с инвалидностью и сохранным интеллектом, нуждающимся в высокотехнологической помощи,— рассказывает Анна Котельникова.— Мы понимали, что если ребенок с гидроцефалией будет прооперирован в раннем возрасте, то у него высоки шансы попасть в семью. Возвращать детей в детские дома после высокотехнологичных операций ужасно, ведь там нет индивидуального ухода и состояние детей, которые перенесли столько боли, снова будет ухудшаться. Поэтому мы работали только с домами ребенка, где живут дети до 4 лет. Но впоследствии мы увидели, сколько детей, имеющих запущенные хронические заболевания, попадает из-за этого в ДДИ. И стали работать с этими учреждениями».
Составив базу удаленных от больших городов сиротских учреждений, фонд пригласил к сотрудничеству врачей федеральных учреждений здравоохранения, а затем отправил в регионы предложения о сотрудничестве. «Мы рассказывали учреждению о том, что есть такая бригада врачей, что мы ездим с портативным оборудованием: аппарат УЗИ, энцефалограф, сурдологическое, офтальмологическое, отоларингологическое оборудование,— вспоминает Котельникова.— Мы предлагали учреждениям свою дополнительную помощь. В первые полгода эта работа шла очень тяжело: учреждения боялись с нами работать. Мы пытаемся организовать диалог между врачами федеральными и врачами, которые находятся в регионе. Рассказать о том, что есть новые методы, есть ресурсы, что мы готовы делиться. Но в большинстве регионов у местных чиновников сразу включается страх: они говорят, что все и так знают, что у них все есть, все хорошо — на самом деле они боятся, что информация пойдет в Минздрав и на их головы полетят все шишки. Сейчас стало легче: нас уже знают. Многие директора учреждений переживают за состояние подопечных детей и принимают нашу помощь. Но есть и такие интернаты, где с нами не хотят работать, и мы не знаем, в каком состоянии там живут дети».
Из физической инвалидности — в ментальную
В ДДИ часто попадают дети с сохранным интеллектом. Не имея умственной отсталости, но имея запущенное хроническое заболевание, ребенок может оказаться в ДДИ, потому что так удобно чиновникам. Есть дети, заболевания которых даже не диагностированы, а особенности их поведения, связанные с хроническими заболеваниями, объясняются психическими нарушениями.
Саша Чукачев вырос в детском доме-интернате в Ростовской области. В возрасте 7 лет ему диагностировали сенсоневральную тугоухость 4 степени, но из-за трудного поведения подростка сначала госпитализировали в психиатрическую больницу, а потом решили перевести в ДДИ, поэтому в его карте появился диагноз «умственная отсталость». А диагноз, подтверждающий его глухоту, почему-то исчез. За годы жизни в ДДИ никто из осматривающих Сашу специалистов не догадался, что он глухой. Это выяснилось при осмотре специалистами фонда «Дорога жизни» — и Саша отправился в Москву на диагностику. Его сопровождала сотрудница ДДИ, а в Москве встречала сотрудница фонда Сабина Исмаилова-Гаврикова. У Сабины гости из Ростовской области и остановились, а спустя несколько месяцев Саша остался в этом доме навсегда. Ему исполнилось 18 лет, и Гавриковы предложили ему жить в их семье. За время, проведенное в семье, ему восстановили диагноз по слуху, и теперь он пользуется слуховым аппаратом, может слышать других людей и сам говорит с ними. Диагноз «умственная отсталость» ему сняли. В семье он научился читать, писать, считать, стал ходить в футбольную секцию, поступил в колледж. «В детском доме-интернате дети никому не нужны, их судьба — перейти в ПНИ и там медленно умереть,— говорит Сабина Исмаилова-Гаврикова.— Это никого не волнует. Узники этой системы не только дети, но и персонал, брошенный в дикие условия для работы. Саше повезло, потому что проект выездных медицинских бригад фонда "Дорога жизни" дал ему билет в новую жизнь, но таких детей, как Саша, там сотни».

Фото: Благотворительный фонд «Дорога жизни»
Фото: Благотворительный фонд «Дорога жизни»
Анна Котельникова называет случай Саши «чудовищной фальсификацией».
История Тани из Хакасии похожа на Сашину, только у нее пока нет такого счастливого завершения. Таня родилась с диагнозом spina bifida, ее мама написала заявление на размещение ребенка в сиротском учреждении. У Тани подозревают несовершенный остеогенез в начальной стадии, диагноз будет установлен после анализа на ломкость костей — денситометрии. У нее легко ломаются кости и так сильно деформирован позвоночник, что давит на легкие. ДДИ направлял Танины документы в крупные медицинские центры федерального уровня, чтобы ее взяли на лечение по квоте, но всюду отказывали. Официально говорили, что «ничего нельзя сделать», а неофициально директор объяснял это слишком неблагоприятным анамнезом в виде девятой беременности матери и ее алкогольной зависимости, а также умственной отсталости ребенка.
«Никто не хочет портить статистику из-за государственных детей»,— говорит Анна Котельникова.
На самом деле Таня интеллектуально сохранна, рассказывает Котельникова, но в обычном детском доме за такими детьми боятся ухаживать. В ДДИ не боятся, но для устройства в ДДИ ребенку должна быть диагностирована умственная отсталость. Поэтому многим интеллектуально сохранным детям эта умственная отсталость приписана».
Таню взял на лечение заведующий нейрохирургическим отделением Научно-исследовательского клинического института педиатрии имени академика Вельтищева Дмитрий Зиненко — он давно работает с благотворительными фондами и лечит сирот.
Фонд «Дорога жизни» нанял Тане няню на время лечения, потому что ДДИ не дает длительное сопровождение в больницы, а без няни ребенка с таким тяжелым заболеванием не вылечить.
В больнице оказалось, что девочка не умеет читать и писать, но она быстро освоила грамоту с помощью няни. Ей уже провели две операции: иссечение кисты и ревизию шунта. Возможно, ей предстоит спинальная операция в том случае, если диагноз «несовершенный остеогенез» не подтвердится. Такая операция поможет Таниным легким.
В Амурской области у воспитанника дома ребенка Виталия были диагностированы множественные заболевания, при которых необходимы трахеостома и гастростома. У мальчика нет ментальных или психических нарушений, но к 4 годам его нужно было переводить из дома ребенка в другое учреждение: психиатр поставил ему диагноз «олигофрения», чтобы оформить перевод в ДДИ. «Мне звонила директор этого дома ребенка и рассказывала, что у ребенка нет олигофрении, но чиновники испугались, что в обычном детском доме другие воспитанники могут вырвать у него трахеостому,— говорит Котельникова.— Поэтому они решили таким образом его "обезопасить" — добавить диагноз и перевести в ДДИ». При помощи фонда Виталий был госпитализирован в РДКБ на обследование, медицинский консилиум решил, что мальчику показано восстановление пищевода. Вскоре его жизнь изменилась: он обрел семью и уехал жить в Санкт-Петербург.
Алексей попал в детский дом в Приморском крае после того, как его мать была лишена прав из-за алкоголизма, впоследствии она умерла. Мальчик хорошо учился, планировал поступать в институт. В подростковом возрасте, катаясь с ребятами на тарзанке, Алексей сорвался, получил травму позвоночника, сел в инвалидное кресло. Его перевели в ДДИ. «Нам в фонд позвонил начмед этого ДДИ и попросил помощи,— говорит Котельникова.— У парня была жуткая депрессия, он сутками сидел в комнате и смотрел в стену. Просто он понял, что его жизнь закончилась. Понимаете, это умный, очень красивый мальчишка, который жил полной жизнью. Да, он никогда не сможет ходить, он всегда будет в коляске, но сам факт того, что из-за физической инвалидности человека превращают в ментального инвалида, чудовищен».
Сейчас фонд ищет Алексею семью, а пока он живет в реабилитационном центре «Три сестры»: его учат самостоятельно сидеть, ухаживать за собой, с ним работает психолог.
«У многих детей в ДДИ педзапущенность на бумаге переросла в умственную отсталость,— говорит Анна Котельникова.— В 15–16 лет ребенок не знает ни букв, ни цифр. Детей-колясочников часто не возят в школу просто потому, что нет транспорта. Вот, например, мы были в маленьком городке в Забайкальском крае, 200 км от Улан-Удэ. В ДДИ три девочки — 16, 13, 14 лет. 16-летняя в школу ходила — ее возили, она худо-бедно знает буквы, умеет считать-писать. А две другие, у них spina bifida, они на колясках, и их коляски не помещались в пазик, который есть в интернате, и поэтому их не возили в школу, они не учились. Только сейчас, работая с нашими педагогами и психологами в рамках программы фонда "Доступная помощь", они стали учить буквы. Наш психиатр их осматривала, проводила тест Векслера, она говорит, что у детей сохранный интеллект, но сильная педагогическая запущенность. И эти подростки понимают, что они в интернате для детей с умственной отсталостью находятся по ошибке».
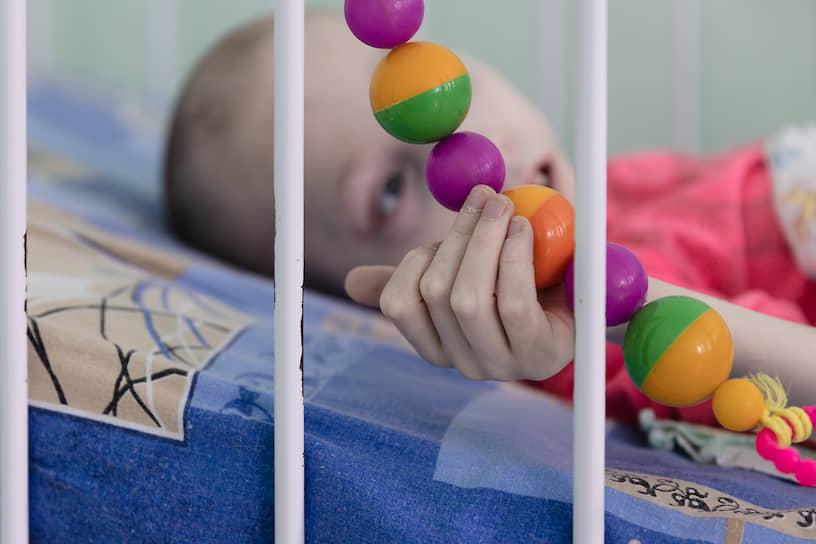
Фото: Благотворительный фонд «Дорога жизни»
Фото: Благотворительный фонд «Дорога жизни»
Из выступления Анны Портновой в сентябре 2019 года в Центре имени Сербского:
— Мы выезжали в регионы и привлекали региональных специалистов, они присоединялись к нашей бригаде, и мы вместе посещали интернаты. Нами были выявлены следующие проблемы: несоответствие выставленного диагноза, диагноза, с которым ребенок живет в интернате, его реальному состоянию. Прежде всего речь идет об утяжелении степени умственной отсталости. Кроме того, мы выявляли единичные случаи, когда дети с нормальным интеллектом проживали в интернатах и обучались по программе для детей с умственной отсталостью. В некоторых случаях не были диагностированы расстройства аутистического спектра или был выставлен неправомерный диагноз детской шизофрении, который не подтверждался на обследовании… К сожалению, диагноз о степени умственной отсталости не пересматривается в этих учреждениях, хотя, казалось бы, должен каждый год пересматриваться. Дело в том, что дети в интернаты попадают иногда из социально неблагополучных условий, по сути, в стадии педагогической запущенности. И диагноз им ставят достаточно серьезный, например умеренная или тяжелая умственная отсталость. В то же время ребенок развивается и дает хорошую динамику умственного развития, но диагноз при этом не пересматривается — он так и выходит с этим достаточно тяжелым диагнозом из детского учреждения и поступает во взрослое.
Практически повсеместно отсутствует логопедическая и психологическая помощь. Детям с нарушениями развития она, по сути, необходима не меньше, чем помощь психиатра, но эту помощь они в интернатных учреждениях не получают.
По словам Анны Битовой, в каждом ДДИ есть дети, которые попадают в психиатрическую больницу необоснованно пять-шесть раз в год, то есть фактически там живут. «У ребенка аутоагрессия, его отправили в психушку, но никто не попытался его чем-то занять,— говорит Битова.— Многие дети причиняют себе вред, потому что это единственное доступное для них занятие и ощущение, ведь они совершенно ничем не заняты». Подростков госпитализацией в психушку наказывают. Сабина Исмаилова-Гаврикова вспоминает, что Саша Чукачев попадал в психушку каждый раз, когда грубил старшим или пытался за себя постоять. Сашу запирали в больничную палату, привязывали к кровати и делали ему уколы. По словам Сабины, он до сих пор вспоминает это со слезами.
Отсутствие адекватной психиатрической помощи отметила и психиатр Анна Портнова. По ее наблюдению, после лечения в психиатрической больнице дети могут длительное время принимать назначенные им там психотропные препараты — пересмотр лечения не проводится.
Из выступления Анны Портновой:
— Проблема, которая наблюдается не только в учреждениях интернатного типа, но вообще характерна для системы детской психиатрической помощи,— это чрезмерное увлечение психотропными препаратами. Это назначение препаратов не по показаниям, назначение двух и более препаратов одного типа действия (прежде всего речь идет о нейролептиках), использование препаратов с достаточно большим риском осложнений и отсутствие коррекции на протяжении долгого времени — а речь идет о годах. Ребенок получает большие дозировки нейролептиков, то есть те дозировки, с которыми он вышел, например, из психиатрического стационара, они не корректируются специалистом-психиатром интерната. Поэтому мы видели большое количество осложнений.
Обучить и переподчинить
Общественные организации и родители детей-инвалидов уже несколько лет добиваются реформирования системы ДДИ. «В ДДИ обязательно должны появиться педиатры,— говорит Анна Котельникова.— Практика показывает, что педиатр из поликлиники приходит в ДДИ в последнюю очередь или не приходит вовсе, потому что у него не хватает времени обойти всех детей на участке. Если нет рецепта педиатра, то ребенку не имеют права дать ни жаропонижающее, ни обезболивающее. Все, что могут ему дать в ДДИ,— это психотропный препарат, потому что психиатр в этом учреждении есть».
По мнению Анны Битовой, врачи в ДДИ и ПНИ должны подчиняться не ведомству соцзащиты, а региональному минздраву.
«Ответственность за состояние здоровья этих детей должна лежать на главвраче районной поликлиники,— считает Битова.— Сегодня положение такое, что врача интерната никто сверху не может проверить, ведь директор учреждения не медик, а учреждение подчиняется ведомству социальной защиты. То есть врач в ДДИ не контролируется профессиональным сообществом. С другой стороны, он вынужден выполнять указы директора, и если директор считает, что какого-то ребенка нужно отправить в психиатрическую больницу, врач не может возражать. Даже хороший доктор в такой ситуации может только развести руками. Мы считаем, что необходимо разделить медицину и административное руководство учреждения. Поэтому нужно переподчинить медицинских работников в детских и взрослых интернатах ведомству здравоохранения».

Член Экспертного совета ЦЛП Анна Битова
Фото: Глеб Щелкунов, Коммерсантъ
Член Экспертного совета ЦЛП Анна Битова
Фото: Глеб Щелкунов, Коммерсантъ
Также эксперты считают, что необходимо повышать качество медицинской помощи. «Нужно обучать врачей на местах»,— считает Анна Котельникова. «Надо повышать качество диспансеризации,— убеждена Анна Битова.— Обычно ее проводит районная поликлиника, но там нет узких специалистов. В некоторых регионах ответственность за диспансеризацию детей в ДДИ перевели на областные больницы — это улучшило ситуацию, но не кардинально. Например, в одном ДДИ лор-врач из областной больницы во время диспансеризации диагностировал отиты, ушные пробки, сделал назначения и уехал. Вернулся через несколько месяцев — детей не лечили. Потому что в этом городке нет детского лора».
Проблему нехватки кадров не решить, если ДДИ останутся в тех местах, где они находятся сейчас, полагают эксперты.
«Нужно требовать, чтобы регионы находили возможности переводить эти учреждения в центры, ближе к качественной медицинской, образовательной, реабилитационной, социальной помощи»,— полагает Анна Котельникова. «Это большая беда интернатов — удаленность, труднодоступность,— разделяет ее мнение Анна Битова.— Больше трети детей в интернатах очень тяжелые. Мы были в ДДИ, где 38 паллиативных детей, но в этом городе нет паллиативной помощи. Зачем их туда поместили? Они должны жить там, где есть качественная, быстрая паллиативная помощь. Есть в регионах полупустые дома ребенка — детей возвращают домой или забирают в приемные семьи, остается небольшая часть детей в большом учреждении. Там есть квалифицированный персонал, и это, как правило, хорошие здания. Мы говорим регионам: перепрофилируйте их, переведите эти дома ребенка в соцзащиту, как это сделали в Москве, и у вас получатся центры содействия семейному устройству, где могут жить и маленькие дети, и большие, и здоровые, и больные. И вы наконец решите проблему перевода маленьких детей в 4 года из дома ребенка в детский дом или в ДДИ, ведь эти переводы разрушают их психику». На такие предложения, по словам Битовой, региональные чиновники обычно отвечают отказом, считая, что это слишком сложная реформа.
Оставить рядом с домом
Президент благотворительного фонда «Волонтеры в помощь детям-сиротам» Елена Альшанская давно добивается большой реформы в системе детских сиротских учреждений. «Дело не в отсутствии медпомощи в ДДИ, а в существовании самих ДДИ,— говорит она,— и это комплексная проблема.
О чем говорит отсутствие медпомощи? О том, что здоровье и благополучие ребенка в сиротской системе не является ценностью.
И о том, что индивидуальные потребности ребенка в этой системе незаметны и неважны. Каждому ребенку, который попал в учреждение, потеряв свою семью, нужно серьезное психологическое сопровождение. А иногда — сопровождение конкретных специалистов, работающих с травмой, так как многие дети пережили тяжелые формы насилия. Но у нас этого нет. Жизнь ребенка в системе не рассматривается сквозь призму его индивидуальных потребностей. И ровно поэтому у детей в ДДИ нет адекватной медицинской помощи. Когда ребенок с тяжелыми нарушениями попадает в сиротскую систему, его увозят от места, где он раньше проживал, размещают в учреждении, где собраны вместе дети с тяжелыми нарушениями. Зачастую там нет рядом адекватной инфраструктуры, медицинской, социальной, педагогической помощи — это здания на опушке леса. В месте, где нет индивидуального ухода, индивидуального внимания, ребенок в первую очередь теряет здоровье. Особенно если мы говорим о ребенке, который не в состоянии сформулировать свои ощущения и проблемы. Эти дети оказываются в максимально уязвимой ситуации».
Многие дети находятся в ДДИ на социальном обслуживании по заявлению родителей: родители не лишены прав, их дети живут в этих учреждениях, потому что по месту жительства для них нет никаких услуг.
Государство расценивает помещение этих детей в ДДИ как услугу их родителям. «Государство говорит родителям: мы более качественно будем заботиться о ваших детях с тяжелой инвалидностью, чем это можете сделать вы,— рассуждает Елена Альшанская.— Но это такая странная социальная помощь, в которую не входит учет потребностей ребенка, в том числе с точки зрения его здоровья. Например, заболели зубы, заболел живот — ребенок, не умеющий говорит, не может об этом сказать. Внимательные родители обязательно поняли бы, что ребенку плохо. А в интернате его никто не видит и не слышит: ребенку больно, но помощь ему не оказывается. И для меня это огромный вопрос — имеет ли право государство оказывать такие некачественные услуги семьям?» Эксперт напоминает, что все учреждения соцзащиты каждый год проходят аудит и оценку качества оказания социальных услуг: «Если вы откроете результаты этого аудита на сайте каждого ДДИ или ПНИ, вы увидите, как высоко оценивается качество этих услуг. Потому что оценивают внешние признаки благополучия: наличие в помещении табличек, бегущих строк, пандусов, мебели, оборудования. Но никто не оценивает, насколько конкретному ребенку хорошо жить в конкретном интернате».
По мнению директора фонда «Волонтеры в помощь детям-сиротам», система должна быть выстроена так, чтобы индивидуальные потребности ребенка были услышаны. «Для этого, во-первых, не должно быть никаких ДДИ,— говорит Альшанская.— Если у семьи есть сложности с воспитанием ребенка-инвалида — надо помогать их решать. У ребенка с тяжелыми заболеваниями должна быть возможность учиться в дошкольном и школьном учреждении рядом с домом, чтобы его не надо было увозить куда-то в лес за 100 км от дома. А если ребенок реально потерял семью и родственники отказались его забирать, он должен быть устроен в приемную семью, под опеку. А если семью пока не нашли — то ?в учреждение в его районе рядом с тем местом, где живут его родные или знакомые. И у каждого ребенка в учреждении должен быть доступный ему близкий взрослый». Альшанская предлагает внести поправки в постановление правительства №481 от 24 мая 2014 года, чтобы один взрослый в ДДИ мог сопровождать не более трех детей: «В таком случае этот человек сможет оценить потребности детей, заниматься с ними, следить за их состоянием здоровья».

Член Общественной палаты России и Совета по вопросам попечительства в социальной сфере при Правительтве России Елена Альшанская
Фото: Анатолий Жданов, Коммерсантъ
Член Общественной палаты России и Совета по вопросам попечительства в социальной сфере при Правительтве России Елена Альшанская
Фото: Анатолий Жданов, Коммерсантъ
Когда постановление №481 принималось, Альшанская и другие эксперты, участвовавшие в его обсуждении, предлагали ограничить численность детей в сиротских учреждениях до 30–60 и перестать разделять детей по возрасту, состоянию здоровья и уровню интеллекта. «Мы были за то, чтобы в учреждении временно проживали не более 20–30 детей, но нам сказали, что даже предлагать это бессмысленно — в стране огромные детские интернаты на 100–400 человек, и у регионов нет денег на их расформирование,— вспоминает Альшанская.— Наше предложение об ограничении в 60 воспитанников тоже отвергли». По ее словам, у реформы, начатой в результате этого постановления, есть результаты — например, детей перестали переводить из группы в группу внутри одного учреждения, группы стали небольшими, по семейному типу. «Но по-прежнему остались дома ребенка, которые подчиняются Минздраву, детские дома, которые подчиняются Минобразования, и ДДИ, подведомственные Министерству труда и соцзащиты,— резюмирует Елена Альшанская.— Мы не смогли добиться главного — чтобы детей перестали в 4 года переводить из дома ребенка в детский дом и чтобы не проводили селекцию, отправляя детей с умственной отсталостью или другими тяжелыми нарушениями в ДДИ. И это я считаю своей задачей на ближайшие годы».
Альшанская предлагает не переводить детей, лишившихся родительского попечения, из тех мест, где они жили, в отдаленные учреждения — независимо от того, в каком они возрасте и какое у них состояние здоровья, они могут жить в небольшом приюте в своем районе до тех пор, пока их не устроят в семью. Небольшой приют на 10–20 детей можно организовать в любом райцентре, считает эксперт, рядом с ребенком будут его родители, родственники, знакомые, соседи, которые смогут его навещать. «Сейчас ребенка, который лишился семьи, могут перевести в учреждение за 500 км, и это значит, что он никогда больше не увидит своих родственников,— говорит Альшанская.— Во всем мире делается упор на то сообщество, в котором ребенок вырос, потому что для него очень важно поддерживать социальные связи, это влияет на его развитие, самоидентификацию, на возможность восстановить отношения с родными и вернуться домой».
Если такие небольшие приюты появятся в каждом районе, то в них можно будет размещать самых разных детей, считает эксперт:
«Если судить по статистике, то мы видим, что не бывает в одном районе сразу 20 детей с нарушениями развития или сразу 20 младенцев. Скорее всего, в таком приюте будут дети разного возраста, например десять детей старше 5 лет, два младенца, один ребенок с нарушениями развития. Если наши предложения услышат в правительстве и для каждого ребенка с нарушением развития или младенца будет выделен индивидуальный воспитатель, это решит сразу много проблем. Персонал не будет перегружен, дети будут находиться в территориальной доступности от своих родных, а значит, сохранят контакты с ними, местные полклиники и больницы спокойно смогут обслуживать небольшое количество детей из этого учреждения. Если ребенок с трахеостомой, на зондовом питании, паллиативный, для него может быть выделен и индивидуальный пост — и это все равно выйдет для региона дешевле, чем содержание огромных казарм на 300 детей. А главное, это будет гуманнее».






