Здравоохранение в эпоху вирусных инфекций
Какие изменения необходимы системам медицинской помощи в развитых странах
В силу того что последние десятилетия системы здравоохранения по всему миру развивались, чтобы лечить преимущественно пациентов с хроническими неинфекционными заболеваниями, ни одна из них не была готова к пандемии коронавируса в полной мере. В перспективе нельзя исключить появления аналогичных вирусов и повторения эпидемий, поэтому как амбулаторная, так и госпитальная медицинская помощь должны изменить принципы своей работы. Главными трендами их реформ следующих лет станут внедрение телемедицины, развитие инфекционных служб и фокус на профилактику и иммунизацию населения.

Фото: Getty Images
Фото: Getty Images
В будущем человечество столкнется с новыми эпидемиями неизвестных заболеваний, которые могут охватить весь мир, так же, как пандемия коронавируса в 2020 году. К такому выводу пришли эксперты Программы ООН по окружающей среде в своем докладе, проанализировав случаи передачи патогенных вирусов от животных к людям. «Их частота увеличивается из-за деятельности человека, снижающей устойчивость окружающей среды,— отмечают они.— В результате такие пандемии, как вспышка COVID-19, являются предсказуемым и ожидаемым результатом».
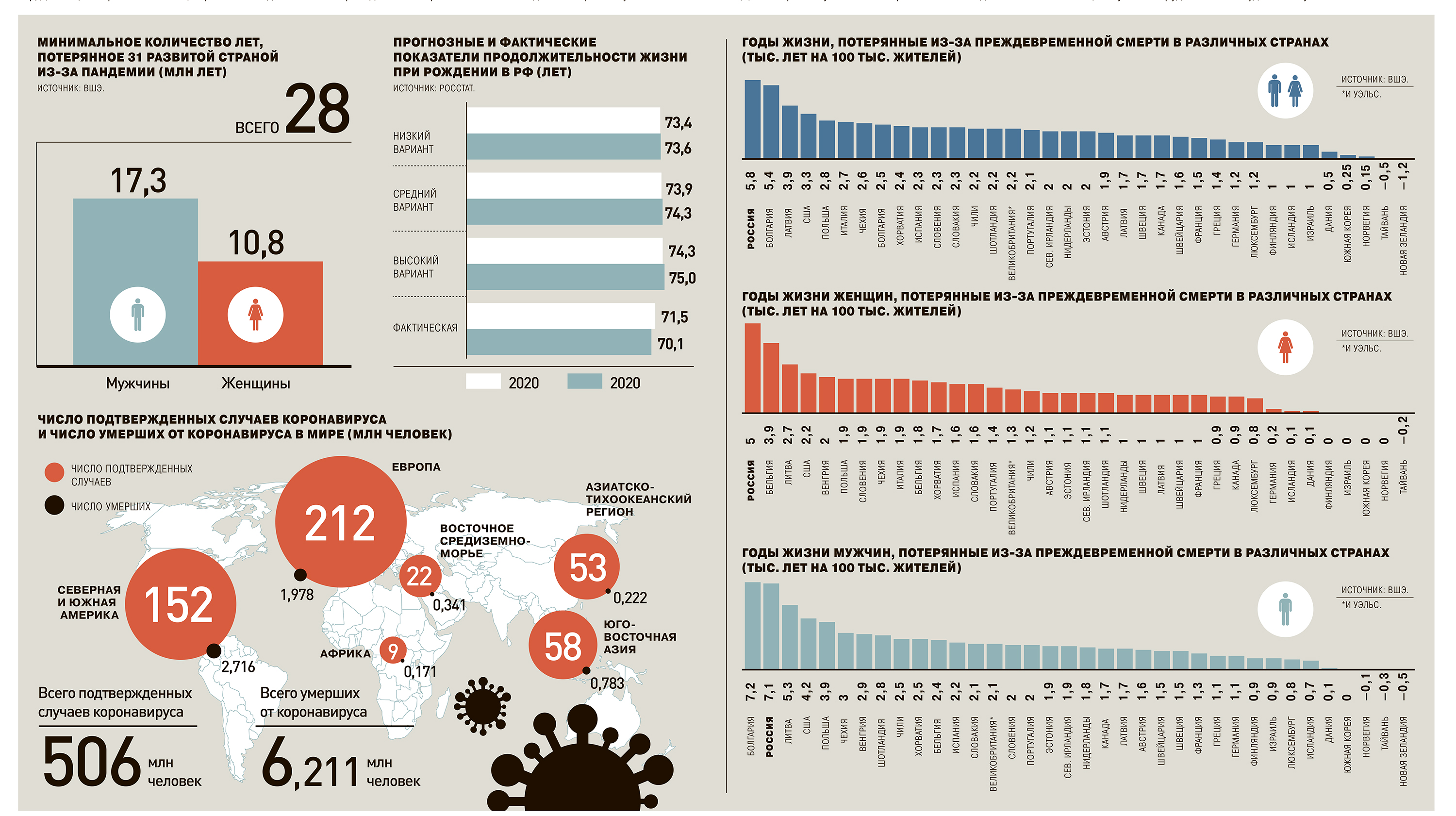
Если прогноз ООН оправдается, системам здравоохранения в большинстве стран мира потребуется модификация принципов работы, поскольку в последние десятилетия они развивались ради лечения пациентов с хроническими заболеваниями. По оценкам Всемирной организации здравоохранения (ВОЗ), именно они вносят решающий вклад в структуру смертности в развитых странах: на них приходится 71% всех ежегодных случаев смерти проживающего там населения. При этом наиболее смертоносными среди всех хронических заболеваний являются сердечно-сосудистые, раковые, респираторные заболевания и диабет, которые в совокупности обеспечивают до 80% всех случаев смерти внутри этой категории. Чтобы обеспечить адекватное таким диагнозам лечение, системам здравоохранения потребовалось развитое первичное звено, способное обеспечить массовую профилактику онкологических и сердечно-сосудистых заболеваний, и относительно небольшое число госпиталей для операций с применением высоких технологий.
Мнение
Антон Москвин, руководитель отдела обучения и развития персонала НОЧУ ДПО «Высшая медицинская школа», о влиянии эпидемии коронавируса на медицинских работников:

— Синдром эмоционального выгорания (СЭВ) стал бичом XXI века: ему подвержены практически все сферы, связанные с работой с людьми. Пандемия коронавируса обнажила неприятную правду: процент выгорания среди тех, кто спасает жизни, катастрофически высок.
Медики входят в особую группу риска развития СЭВ: постоянная работа с теми, кому нужна помощь, в ситуации, когда эту помощь не всегда реально оказать, высокий уровень личной ответственности и психоэмоционального напряжения.
Уровень проблемы сложно переоценить: медицинские сотрудники, подверженные синдрому, теряют возможность проявлять эмпатию, утрачивают интерес к работе, ощущают бессмысленность собственной работы, в которую когда-то они пришли с открытым сердцем. Те, кто пришел помогать, перестают не только хотеть помогать, но и сами оказываются в ситуации, когда помощь требуется уже им.
С октября 2021 года по февраль 2022 года нами было проведено анкетирование медсестер по методике Кристины Маслач, которая предназначена для выявления и определения уровня профессионального выгорания. Опросник состоит из 22 пунктов, по которым производится вычисление значений трех шкал: «Эмоциональное истощение», «Деперсонализация», «Редукция профессиональных достижений».
Согласно шкалам исследования, СЭВ проявляется в усталости, психологической подавленности, профессиональном цинизме, утрате мотивации к работе и снижении ее эффективности ввиду потери ощущения смысла в ней. Степень выраженности можно установить с помощью трехуровневой классификации: низкая, где симптом едва проявляется, средняя, где симптом проявляется частично, но выраженно, и высокая, где симптом в полную силу сказывается на всех аспектах жизни. О полностью сформированном синдроме эмоционального выгорания можно говорить в том случае, когда все три симптома проявлены на высоком уровне.
Участие в опросе было добровольным, в исследовании приняли участие более 3 тыс. человек из 77 регионов России. Согласно ему, эмоциональной истощенности на высоком уровне подвержен 31% опрошенных, деперсонализации — 78%, а редукции профессиональных достижений — 42%. Количество анкетируемых, которые по результатам исследования оказались подвержены всем трем симптомам на высоком уровне,— 20%.
Исследование также показало, что мужчины и женщины почти одинаково подвержены симптомам СЭВ среднего и высокого уровня: эмоциональное истощение свойственно 31% женщин и 29% мужчин, редукция достижений — 52% женщин и 49% мужчин, а общая совокупность симптомов среднего и высокого уровня свойственна 38% женщин и 39% мужчин. Разница была обнаружена только в категории деперсонализации: ей подвержены 88% мужчин и 78% женщин. То есть независимо от пола, региона, должности или дохода больше половины медицинских сестер воспринимают пациентов не как людей, оказавшихся в беде и нуждающихся в помощи, а как проблему и источник стресса.
Также опрос показал проблему СЭВ с неожиданной стороны: наибольший процент людей, стоящих на пороге синдрома, в возрастной группе 20–30 лет — 59% опрошенных в этой группе испытывают на себе как минимум один симптом на высоком уровне, а оставшиеся — на средних. Среди опрошенных старше 50 лет результат оказался не таким плачевным — только 42% опрошенных этой группы испытывают тот же уровень симптомов, что их более юные коллеги. По данным Минздрава, ежегодно около 8–10% медицинских работников уходят из профессии. Если процент молодых специалистов, подверженных СЭВ, будет увеличиваться, а динамический анализ данных указывает именно на это, то и процент покидающих медицину сотрудников будет расти.
Не менее интересно и то, что разделение анкет опрошенных по принципу места работы — государственная клиника, частная или совместительство — не выявило существенной разницы в показателях. Однако это не означает, что условия труда не влияют на вероятность возникновения синдрома: есть корреляция между количеством рабочих часов в неделю и наличием симптомов СЭВ. При этом количество и длительность перерывов в течение рабочего дня тоже имеют значение: чем короче время перерыва и его периодичность, тем больше опрошенных со средним и высоким уровнем симптомов. Также результаты исследования в разрезе удовлетворенности общением в коллективе наглядно демонстрируют, что качество рабочих связей во многом определяет эмоциональное состояние сотрудника: чем выше уровень удовлетворенности общением, тем ниже сводный показатель симптомов СЭВ.
Цифры, показанные исследованием, являются сигналом к тому, что бороться с синдромом эмоционального выгорания нужно уже сегодня, причем на федеральном уровне. В противном случае ситуация может принять пугающие реалии: когда возрастные специалисты уйдут на пенсию, а вместо них лечить и спасать жизни пациентов будет некому.
В то же время пациенты с инфекционными заболеваниями, как показала текущая пандемия, нуждаются в медицинской помощи другого типа. По оценкам ВОЗ, в то время, как необходимость в стационарном лечении в ходе пандемии резко возросла, потребность в амбулаторных услугах сократилась. В результате почти каждая страна (90%) из исследованных организацией испытывала проблемы с проведением иммунизации как на дому (в 70% стран), так и в медучреждениях (61%), с диагностикой и лечением неинфекционных заболеваний (69%), оказанием неотложной помощи (22%) и проведением срочных хирургических операций (20%).
Как отмечают в своем исследовании эксперты консалтинговой компании Deloitte, адаптация под новые нужды пациентов потребуется как амбулаторному, так и госпитальному сегменту здравоохранения, и ключевой технологией для такой трансформации станет цифровизация. Так, главной целью для первичного звена здравоохранения станет сохранение своей доступности для пациентов даже в условиях возросших рисков заразиться инфекционным заболеванием. Для этого необходимо внедрять в работу врачей-терапевтов телемедицину, которая позволила бы проводить удаленные первичные консультации и осмотры, вести постоянный мониторинг состояния здоровья хронических пациентов и оказывать помощь попавшим в кризисные ситуации. Необходимость более широкого внедрения телемедицинских технологий, по мнению экспертов Deloitte, подтверждает стремительный рост спроса на эти услуги. Если по итогам 2019 года только 15% опрошенных в развитых странах использовали такие сервисы, то за первые четыре месяца пандемии их доля увеличилась до 28%. В госпитальном секторе основным приоритетом цифровизации станет внедрение искусственного интеллекта для поддержки принятия врачебных решений, что позволит при необходимости увеличить пропускную способность медучреждений без наращивания штата специалистов.

Однако, как отмечают эксперты консалтинговой компании McKinsey`s в своем обзоре, посвященном будущему здравоохранения, даже при организации полноценного виртуального здравоохранения, чтобы снизить риски распространения инфекций, практически всем странам придется пересмотреть подходы к локализации медицинских учреждений. Потребуется разделить потоки пациентов как между, так и внутри больниц и клиник, чтобы в случае необходимости иметь возможность отделить зараженных от всех остальных. Новый подход к маршрутизации пациентов с инфекционными заболеваниями потребует более слаженной работы государственного и частного секторов здравоохранения, чтобы первые могли бы в кризисной ситуации воспользоваться ресурсами вторых. Также учреждениям здравоохранения потребуется стать более универсальными, чтобы в случае эпидемии часть из них можно было бы быстро переоборудовать под госпитали с дополнительными инфекционными койками или отделениями интенсивной терапии.
В России, как следует из доклада «Структурные изменения в здравоохранении: тенденции и перспективы», который был представлен на Апрельской конференции Высшей школы экономики коллективом авторов под руководством главы Центра политики в сфере здравоохранения Сергея Шишкина, трансформация государственной медицины должна быть еще более значительной. В РФ при в целом схожей со многими развитыми странами модели организации здравоохранения отсутствуют или слабо выражены многие элементы, на базе которых можно переориентировать оказание медицинских услуг с хронических на инфекционные заболевания. Так, по сравнению со странами ОЭСР в России недостаточно развито первичное звено, на базе которого и должны быть организованы, например, телемедицинские сервисы, необходимые в период пандемии. Для РФ в гораздо большей степени характерны концентрация медицинской помощи в крупных медицинских организациях и увеличение среднего размера больниц.
Кроме того, отмечают авторы доклада, доступность и качество первичной помощи в целом во многом определяют распространенность сложных заболеваний и вероятность их успешного лечения силами специализированных медицинских служб. В то же время по сравнению с большинством развитых стран Россия реализует масштабную программу диспансеризации, включающую универсальный охват населения профилактическими мероприятиями, в том числе вакцинацией. Однако и этот элемент системы здравоохранения требует доработки для более эффективной борьбы с инфекционными заболеваниями, так как уровень иммунизации населения страны прививками от коронавируса все еще отстает от показателей стран ЕС.

